Laure-Sophie TALAGRAND*, F.-E. LAAS*, H. BONSANG KITZIS**, V. FOURCHOTTE*, J.-G. FERON*, F. REYAL*,***, F. LECURU*,***, Paris
Le cancer séreux de bas grade est un sous-type méconnu du cancer de l'ovaire. Il a été séparé des cancers séreux de haut grade il y a quinze ans par Malpica et coll. grâce à l’introduction d’une classification en deux niveaux (haut grade vs bas grade) des cancers séreux, précédemment distingués selon le grade en trois niveaux (grade 1 vs 2 vs 3) (1). Il s’agit d’une maladie rare, puisque représentant environ 2 % des cancers épithéliaux et 5 % des cancers séreux de l’ovaire. À ce titre, chaque cas devrait être présenté à l’une des RCP du réseau national des tumeurs rares gynécologiques, labellisé par l’INCa (
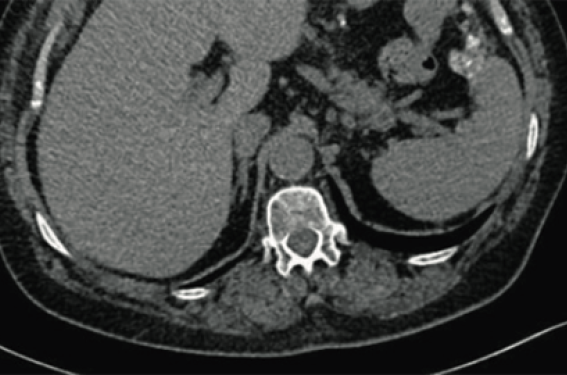
www.ovaire-rare.org) (2). Il se distingue, sur le plan biologique, moléculaire et génétique, de tous les autres types de cancers ovariens (tableau 1). En particulier, les mutations de p53 sont rares, ainsi que les mutations d’un gène BRCA. Il exprime plus fréquemment les récepteurs hormonaux, notamment aux estrogènes. Il atteint une population plus jeune avec un âge médian au diagnostic de 45 ans. Il peut apparaître « de novo », principalement sous la forme d’une carcinose péritonéale, ou être l’évolution d’une tumeur frontière séreuse. Le pronostic est réputé meilleur, avec un caractère indolent (3). Jusqu’à présent, les recommandations de prise en charge ont été calquées sur celle des cancers séreux de haut grade. Cependant, sa faible chimiosensibilité (ou plus inconstante) fait que les indications habituelles ne peuvent pas s’appliquer systématiquement pour le cancer de bas grade. Deux cas de figure schématiques doivent être envisagés. 1 er cas : une masse annexielle compatible avec une tumeur séreuse frontière ou maligne Cette situation est la plus rare. Nous sommes face à une masse annexielle uni ou bilatérale, complexe, compatible en imagerie avec une tumeur séreuse frontière ou maligne. Il n'y a pas de carcinose visible associée. Le CA125 est augmenté. La prise en charge commence par une cœlioscopie diagnostique dont l’objectif est de rechercher et le cas échéant de cartographier les implants extra-ovariens, ainsi que de caractériser la ou les masses annexielles (le compte rendu doit être complet et précis, avec calcul du score PCI en cas d’implants). On réalise une annexectomie cœlioscopique ou par laparotomie en fonction de la taille de la masse ou en présence d’adhérences (préférer une laparotomie si le diamètre est supérieur à 6 cm). L’objectif est de faire l’exérèse complète sans rupture de l’annexe. En cas de cœlioscopie, il est nécessaire de respecter les règles de la chirurgie oncologique (ensachage, etc.). Il est impératif de faire la résection de tous les éventuels implants associés. En l’absence d’implant, on doit systématiquement réaliser une omentectomie infra-colique ainsi que des biopsies péritonéales dans le pelvis, les gouttières, le mésentère et les coupoles. Les curages pelviens et aortico-caves sont recommandés. En cas de ganglions métastatiques, le stade devient IIIa avec une indication de traitement médicamenteux complémentaire. L’examen extemporané ne permet généralement pas de différencier une tumeur séreuse de bas grade, d’une tumeur frontière séreuse. On est souvent amené à faire l’intervention en deux temps. La question de la préservation de la fertilité se pose régulièrement dans ce cas de figure. Le cancer séreux de bas grade n’est pas une contre-indication. Les critères de sélection sont le stade (Ia à Ic1) et une stadification complète et négative. Les autres critères (âge, bilan d’oncofertilité, etc.) sont les mêmes que pour les autres préservations de fertilité. À noter que la simulation ovarienne est contre-indiquée chez ces patientes. Le suivi devra comporter des examens cliniques réguliers, ainsi que des dosages de CA125 (notamment s’il était élevé lors de la prise en charge initiale) ainsi que des imageries thoraco-abdomino-pelviennes. Les récidives peuvent en effet survenir sous forme de carcinose. En cas de traitement conservateur, des échographies pelviennes sont associées. 2 e cas : diagnostic d’une carcinose péritonéale Quelques particularités peuvent faire évoquer le diagnostic de cancer séreux de bas grade. L’âge est souvent plus jeune que pour les cancers de haut grade. L’évolution a été lente depuis l’apparition des premiers symptômes, souvent plus de six mois. Le scanner montre des calcifications (psamomes) (figures 1 à 4). Le CA 125 est peu élevé en comparaison de l’étendue de la carcinose. Idéalement la patiente doit être adressée à une équipe spécialisée pour la prise en charge des cancers de l’ovaire (4). Une biopsie permet de porter le diagnostic. Elle peut être réalisée par cœlioscopie ou par un guidage radiologique selon les cas. Rappelons qu’il s’agit d’une tumeur rare. Le diagnostic doit être confirmé par un pathologiste référent en oncogynécologie. Les RCP du réseau des tumeurs malignes rares gynécologiques offrent la possibilité de relecture par un panel d’experts (2). La cartographie de la carcinose est l’élément clé. Elle repose sur la radiologie, mais surtout la cœlioscopie. La topographie des implants est différente de celle observée dans les cancers séreux de haut grade (5). Elle prédomine au niveau pelvien, imposant le plus souvent une exérèse en bloc du recto-sigmoïde, du cul-de-sac de Douglas, de l’utérus, des annexes et du péritoine pelvien (intervention de Hudson). Dans l’abdomen, il y a moins d’implants qu’avec les cancers de haut grade, mais ils sont plus volumineux, infiltrant les issus sous-jacents et situés dans des zones anatomiques posant des limites à la résection : angle duodéno-jéjunal, face postérieure de l’estomac, implants étagés sur la plus grande parie de l’iléon (souvent à la limite entre le méso et l’iléon), etc. La cœlioscopie doit méthodiquement explorer tous ces territoires. Les points bloquants sont différents de ceux reconnus pour les cancers de haut grade. Le PCI doit être calculé, mais les seuils utilisés pour aider à la décision dans les cancers de haut grade ne sont pas valables ici. Enfin la cœlioscopie sous-estime fréquemment l’extension exacte de la carcinose. La cytoréduction devra commencer par une exploration rigoureuse et la vérification de la résécabilité. Prise en charge Si une résection complète de la carcinose peut être obtenue et si l’état général de la patiente permet une intervention lourde, une intervention peut être programmée. Idéalement elle ne devrait être réalisée que par une équipe habituée aux chirurgies complexes de carcinose (4). Elle est associée à une préparation avec correction de la dénutrition ; une réanimation per et postopératoire ainsi qu’un programme de réhabilitation améliorée et un circuit comprenant obligatoirement un passage en USC, USI ou réanimation chirurgicale. L’intervention commence par un inventaire de la carcinose et une exploration complète, notamment des zones empêchant une résection complète (angle de Treitz, résection iléale étendue responsable d’un grêle court), ou d’une association de lésions incompatibles avec une qualité de vie décente (gastrectomie totale, colectomie totale). Il faut à l’avance prévoir les conséquences fonctionnelles des gestes envisagés (dévascularisation gastrique due à une omentectomie radicale associée à une résection complète du petit épiploon). Il faut également additionner les résections nécessaires et s’assurer qu’elles sont compatibles avec des suites opératoires acceptables (diaphragme droit + grêle + colon gauche + curages, etc.). C’est autant la décision qui est compliquée et nécessite de l’expertise et des collaborations, que le geste lui-même. La résection complète est l’objectif. Toutes les séries de chirurgie première montrent que les patientes sans reliquat tumoral visible en fin d’intervention ont la meilleure survie. L’analyse a posteriori de l’essai GOG 182 montre une PFS de 33 mois et une OS de 97 mois après résection première complète vs 14 et 35 mois en cas de reliquat > 1 cm (6). Dans l’étude de J.P. Grabowski et coll. qui regroupe les données de quatre essais thérapeutiques sur des cancers avancés de l’ovaire, les meilleures survies sont observées après résection complète. La survie diminue avec l'importance du résidu. En cas de résidu > 1 cm, la chirurgie est même inutile (7). L’analyse de la base TMRG confirme cette donnée avec une PFS équivalente chez les patientes avec une résection CC2 ou plus que chez les patientes non opérées. En revanche, il apparaît qu’un reliquat minime est acceptable dans cette pathologie (8). L’étude de J.P. Grabowski et coll. montre que la chirurgie améliore le pronostic pour les reliquats compris entre 0 et 10 mm (7). Dans l’analyse de la base TMRG, nous avons observé que la survie était identique après chirurgie première pour les résections CC0 et CC1 (reliquat 2,5 mm) (8). Cela ne veut pas dire qu’on peut se limiter à la résection des implants faciles à enlever, mais qu’un reliquat minime, à l’issue d’une intervention ayant fait un effort chirurgical maximal (objectif résection complète), est une situation acceptable. Les curages pelviens et aorticocaves sont classiquement recommandés. Cependant depuis la publication de l’essai LION, même si celui-ci n’a inclus qu’une minorité de cancers de bas grade, leur réalisation systématique est discutée (9). De plus, une autre étude n’a pas retrouvé d’amélioration de la survie, après curages, pour les cancers séreux de bas grade (10). Ils ne sont donc réalisés qu’en présence d’adénopathies radiologiques ou constatées lors de l’exploration chirurgicale. Enfin, la morbidité de ces interventions est importante, au moins équivalente à celle observée après chirurgie première des cancers séreux de haut grade (7). Le traitement adjuvant